Что за диагноз пфр
Опубликовано: 01.05.2024
Перинатальное поражение нервной системы (ППНС) — повреждение нервной системы сопряженное с гемодинамическими, ликвородинамическими и метаболическими расстройствами, обусловленное воздействием вредоносных факторов в антенатальном периоде, во время родов и в первые дни после рождения. Диагноз «ППНС» используется в России и странах СНГ, за рубежом применяется диагноз «Неонатальное гипоксически-ишемическое церебральное повреждение», англ. Neonatal hypoxicischemic cerebral injury (не является прямым эквивалентом ППНС).
По некоторым официальным данным, в Российской Федераци среди детей первого года жизни, распространенность перинатальных поражений нервной системы превышает 80%.
Этиология/причины
Наиболее значимыми в этиологии ППНС являются:
- асфиксия/гипоксия;
- родовая травма головного спинного мозга и периферической нервной системы;
- интоксикация (билирубином и т.д.);
- нарушения метаболизма (углеводов, Са, Mg, К);
- инфекционные и паразитарные заболевания.
Выделяют 2 периода ППНС: острый (у доношенных детей – до 7 дней, у недоношенных – до 28 дней жизни) и восстановительный (у доношенных детей – до 12 месяцев, у недоношенных – до 12-24 месяцев жизни).
Синдромы ППНС
К основным синдромам ППНС острого периода относятся:
- Синдром церебральной возбудимости: повышенная спонтанная двигательная активность, тремор подбородка, языка, конечностей; повышение безусловных рефлексов и спонтанные физиологические рефлексы; срыгивания; длительные периоды бодрствования.
- Синдром церебральной депрессии: снижение двигательной активности; диффузная мышечная гипотония; угнетение безусловных рефлексов; очень кратковременные периоды бодрствования.
- Синдром вегето-висцеральных расстройств: преходящий цианоз, кожные вегетативные реакции, дискинезия ЖКТ (повышение перистальтики, срыгивания и др.), лабильность деятельности сердечно-сосудистой (учащение или урежение ЧСС, аритмии) и респираторной (брадипноэ, апноэ) систем.
- Синдром ликворо-сосудистой дистензии (внутричерепная гипертензия): непропорционально быстрый прирост окружности головы, напряжение и усиление пульсации черепных родничков; усиление венозного рисунка и полнокровие подкожных вен головы; увеличение и динамическое нарастание размеров ликворосодержащих пространств (по данным НСГ); возможны симптом Грефе, нистагм; повышенное возбуждение, беспокойный сон; появление или усиление срыгиваний.
- Судорожный синдром характеризуется выраженным полиморфизмом. В большинстве случаев регистрируются тонические, клонические или миоклонические проявления.
- Врожденный гипертонус и врожденный гипотонус проявляются соответственно повышением и снижением мышечного тонуса ребенка.
- Другие нарушения мышечного тонуса. При данном синдроме отмечаются различные начальные изменения силы и тонуса мышц (по типу моноплегии/монопареза, диплегии, гемисиндрома, параплегии/парапареза либо тетраплегии/тетрапареза).
В восстановительном периоде ППНС выделяют:
- Синдром повышенной нервно-рефлекторной возбудимости
- Синдром двигательных нарушений: мышечная дистония, центральные и периферические парезы, эктрапирамидные и мозжечковые расстройства.
- Гидроцефальный синдром
- Судорожный синдром
- Синдром вегетативной дисфункции: ведущими клиническими проявлениями этого синдрома являются нарушения со стороны кожных покровов, желудочно-кишечного тракта и нарушения терморегуляции.
- Задержка психомоторного и доречевого развития: объективное несоответствие важнейших навыков моторного развития и уровня психопредречевого развития – относительно фактического возраста ребенка.
Диагностика ППНС
Основные принципы диагностики ППНС основываются на анализе анамнестических данных, клинических синдромов, а также результатов инструментальных методов исследования (НСГ, КТ или МРТ головного мозга; ЭЭГ и ЭЭГ-видеомониторинг, исследование вызванных потенциалов, ЭНМГ), нейроофтальмологического обследования. При необходимости прибегают к генетическим, биохимическим и другим методам обследования.
Лечение ППНС
Лечение новорожденных в остром периоде ППНС проводится в условиях стационара и представлено следующими мероприятиями: обеспечение адекватной оксигенации; искусственная вентиляция легких (по показаниям); дегидратация; гемостатическая терапия; противосудорожная, метаболическая и сосудистая терапия; антибактериальная и иммунотерапия. В восстановительном периоде ППНС для лечения клинических синдромов используется более широкий спектр ноотропных, нейрометаболических, нейропептидных, сосудистых и противосудорожных препаратов, при необходимости применяются миорелаксанты, поливитаминные комплексы (группа В). Среди методов немедикаментозного лечения ППНС основная роль принадлежит общему массажу и ЛФК, по показаниям применяют физиотерапию и иглорефлексотерапию.
Что такое ППЦНС?
Само словосочетание перинатальный период говорит о том, что перинатальное поражение ЦНС развивается у еще не родившегося или только появившегося на свет ребенка.
Перинатальное поражение центральной нервной системы (ППЦНС) — это не один, а несколько диагнозов, которые подразумевают нарушение функций работы в головном мозге новорожденного ребенка и могут привести к стойким неврологическим последствиям в более старшем возрасте (например, ДЦП, ЗПРР).
Весь перинатальный период условно делится на три этапа:
– с 28 недели и до момента родов длится антенательный период;
– сам процесс родов называется интранатальным периодом;
– неонатальный период это промежуток времени с момента рождения до 7 дня жизни включительно.
В современной медицине нет точного названия заболевания при поражении ЦНС плода, есть только сборное, его называют ППЦНС или же перинатальная энцефалопатия. Перинатальное поражение ЦНС у новорожденных, проявляется нарушениями в работе двигательного аппарата, нарушением речи и психики.
С развитием медицины, перестали данный диагноз употреблять для детей старше одного месяца. По истечении месяца врач должен поставить точный диагноз ребенку. Именно в этот период невролог с точностью определяет, насколько сильно повреждена нервная система. Назначает лечение и следит за тем, чтобы оно было подобрано правильно.
Каковы причины и факторы риска ППЦНС?
Причины, по которым может развиться перинатальное поражение центральной нервной системы достаточно разнообразны, среди самых популярных:
– соматическое заболевание матери, которое сопровождается хронической интоксикацией;
– наличие острых инфекционных заболеваний или хронических очагов инфекции, в то время когда будущая мать вынашивала ребенка;
– в случае, если у женщины нарушен процесс питания, или же она не созрела для беременности и родов;
– нарушение маточно-плачцентарного кровотока во время беременности;
– изменения в обмене веществ также влечет за собой расстройство нервной системы у будущего ребенка (повышение уровня биллирубина, неонатальная желтуха);
– в случае сильного токсикоза, как на ранней стадии, так и на поздней, или появление иных проблем с вынашиванием ребенка;
– окружающая среда выступает немаловажным фактором в развитии заболевания;
– появление патологии во время родов — это может быть слабая родовая деятельность, ускоренные роды;
– если ребенок рождается недоношенным, то и его организм не развит полностью, поэтому на данном фоне может появиться нарушение в работе ЦНС;
– наибольшему риску развития поражений ЦНС подвержены малыши, у которых присутствует наследственный фактор.
Все остальные причины возникновения ППЦНС ситуативные и в большей степени предугадать их появление просто нельзя.
Выделяют несколько путей развития перинатального поражения ЦНС у новорожденных детей в зависимости от причины и последующей симптоматики, анализ которых позволяет поставить первоначальный диагноз: 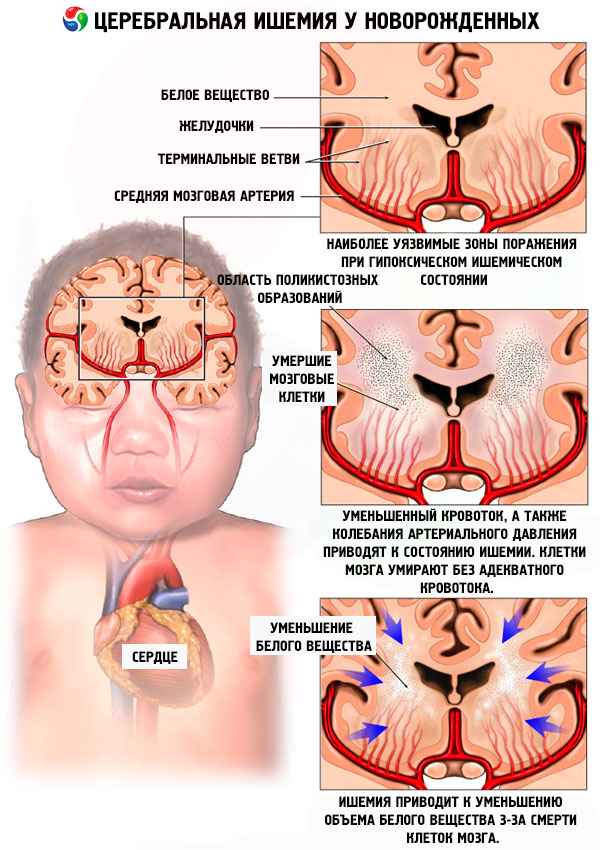
– Если четко зафиксирован недостаток кислорода, во время нахождения малыша внутри организма матери (гипоксия), то диагностируют гипоксическое поражение ЦНС.
– Во время родов у младенца может быть повреждена тканевая структура (это может быть как головной мозг, так и спинной). В этом случае, уже идет речь о травматическом поражении ЦНС, в результате чего появляются изменения в работе головного мозга.
– В случае нарушения обмена веществ могут появиться метаболические и токсико-метаболические поражения. Это может быть связано с употреблением во время беременности алкоголя, лекарственных препаратов, никотина.
– Изменения в ЦНС при наличии инфекционных заболеваний перинатального периода.
Какие бывают разновидности синдромов ППЦНС?
ППЦНС условно делится на несколько периодов, в зависимости от того, на какой стадии было выявлено нарушение и как оно проявилось.
– Острый период длится от 7 до 10 дней, крайне редко, но он может растянуться и до месяца.
– Период, в которым происходит восстановление (восстановительный период), может длиться до 6 мес. Если организм ребенка восстанавливается медленно, то данный период может занять до 2 лет.
Детские неврологи выделяют следующие разновидности перинатальных поражений ЦНС в зависимости от сопутствующих симптомов и синдромом:
– Нарушение мышечного тонуса. Этот синдром диагностируется согласно отклонениям от нормы в зависимости от возраста грудного ребенка. В начальный период времени жизни ребенка, достаточно сложно диагностировать данный синдром, так как помимо этого встречается физиологический гипертонус (физиологическая скованность мышц новорожденного).
– Синдром нервно-рефлекторной возбудимости - синдром, связанный с нарушением сна, дрожанием подбородка, вздрагиваниями ребенка на любой шорох или прикосновение. Данный синдром можно диагностировать только в том случае, когда будет исключены соматические заболевания новорожденного (например, кишечные колики). При осмотре такого ребенка невролог определяет повышение сухожильных рефлексов, а также усиление (оживление) автоматизмов новорожденного (рефлекс Моро).
– Синдром угнетения нервной системы. Такой синдром по своим характеристикам противоположен предыдущему. Его диагностируют у детей, которые в первые месяцы своей жизни не активны, они много спят, у них понижен тонус, они не могут удерживать голову, плохо цепляются своими ручками.
– Неблагоприятный прогноз для ребенка, если развился синдром внутричерепной гипертензии. Основными его признаками являются повышенная возбудимость и нервозность, при этом начинает набухать и уплотняться родничок. Появляются частые срыгивания. При осмотре невролог замечает избыточный рост окружности головы, возможно расхождение швов черепа, симптом Грефе (симптом «заходящего солнца»).
– Одним из наиболее опасных и тяжелых состояний при ППЦНС является судорожный синдром, именно он является одним из наиболее серьезных проявлений при перинатальном поражении ЦНС.
Кроме того, любая внимательная мама может заметить отклонения в состоянии здоровья у своего ребенка намного быстрее, чем врач невролог, хотя бы потому, что она наблюдает за ним круглосуточно и не один день.

В любом случае, малыш, живя первый год с любыми (даже минимальными, но не проходящими) отклонениями в состоянии здоровья требует неоднократных консультаций у специалистов медицинского центра, включение его в программу диспансеризации (т.е. пристального наблюдения неврологом и при необходимости — дополнительного обследования, такого как УЗИ головного мозга, электроэнцефалография, исследование крови для определения компенсаторного потенциала нервной системы и т.д.). На основании полученных заключений специалистами центра разрабатывается план развития такого ребенка, подбирается индивидуальная схема профилактических прививок, введения прикормов в рацион питания, а также проведения лечебных мероприятий при необходимости.
Какие симптомы и диагностические критерии у ППЦНС?
– Не каждая мама, которая не имеет медицинского образования, сможет на первый взгляд отличить и определить, что у ее ребенка перинатальное поражение ЦНС. Но, неврологи с точностью определяют заболевание по появлению симптомов, которые не свойственны другим нарушениям.
– при осмотре малыша может быть обнаружен гипертонус или гипотонус мышц;
– ребенок чрезмерно беспокоен, тревожен и возбужден;
– возникновение дрожания в области подбородка и конечностей (тремор);
– при осмотре с молоточком заметно нарушение рефлекторной сферы;
– появление неустойчивого стула;
– меняется частота сердечных сокращений; появление неровностей на коже ребенка.
Как правило, после года данные симптомы пропадают, но затем появляются с новой силой, поэтому запускать данную ситуацию просто нельзя. Одним из наиболее опасных проявлений и последствий ППЦНС при отсутствии реакции на симптоматику является приостановка развития психики ребенка. Не развивается речевой аппарат, наблюдается задержка развития моторики. Также одним из проявлений заболевания может стать церебрастенический синдром.
Как лечат ППЦНС?
Для восстановления основных функций ЦНС, а также для снижения проявления неврологических симптомов малышу назначаются целый комплекс лечебных препаратов. В лечении могут применяться, например, ноотропные препараты, которые смогут восстановить трофические процессы в работе головного мозга — пирацетам, церебролизин, кортексин, пантокальцин, солкосерил и многие другие. Для того чтобы простимулировать общую реактивность новорожденному ребенку проводят курс лечебного массажа, специальной гимнастики, а при необходимости комплекс физиотерапевтических процедур (напрмер, электрофорез и микротоки).
В случае, если родители обнаружили хотя бы один из признаков поражений ЦНС необходимо срочно обратиться к врачу. Не стоит забывать о том, что развитие каждого ребенка процесс индивидуальный. Такие индивидуальные особенности новорожденного ребенка в каждом конкретном случае играют немаловажную роль в процессе восстановления функций высшей нервной деятельности.
В чем опасность и последствия ППЦНС?
Среди специалистов бытует мнение о том, что в случае, если была поражена центральная нервная система плода, то полностью восстановлена она быть не может. Но неврологи-практики утверждают обратное. Они говорят о том, что если правильно и своевременно лечить заболевание, то можно добиться частичного или полного восстановления функций нервной системы. Но даже несмотря на такой оптимистический прогноз, если смотреть на все возможные заболевания ребенка, связанные с нервной системой, то к инвалидности приводит 50 % от их общего количества, при этом около 80 % от него отведено на перинатальное поражение центральной нервной системы.
Органическое расстройство личности - это стойкое нарушение работы мозга, в результате его болезни, повреждения или дисфункции, вызывающее значительное изменение поведения больного, снижение мыслительных функций, психическое истощение. Расстройства проявляются в детском возрасте и могут давать знать о себе в течение всей жизни. Течение заболевания зависит от возраста, наиболее опасными являются критические периоды, например, период полового созревания, климакс. Причём в благоприятных условиях может наступить стойкая компенсация личности с сохранением трудоспособности, а в случае появления негативных воздействий (инфекционные заболевания, органические нарушения, эмоциональные стрессы), возможно наступление декомпенсации, при которой психопатические проявления становятся ярко выраженными.
В целом, заболевание носит хронический характер, во многих случаях болезнь прогрессирует, приводя к полной социальной дезадаптации, но при соответствующем лечении возможно и улучшение состояния больного. Очень часто больные избегают лечения, не признают факта заболевания. Симптомы и диагностика
Для диагностики заболевания используются следующие методы исследования: ЭЭГ, МРТ, психологические методы (MMPI, тест Роршаха, тематический апперцептивный тест). Выявляется органическое нарушение структур мозга различной этиологии (болезнь, травма или дисфункция мозга), отсутствие нарушений сознания и памяти и проявление типичных изменений характера поведения и речи.
Но для чёткой постановки диагноза необходимо длительное, не менее полугода, наблюдение за пациентом. В этот период у больного должно проявиться не менее трёх признаков органического нарушения личности. Признаки таковы:
- Неспособность осуществлять деятельность, особенно длительную, требующую концентрации внимания и волевых усилий. В особенности если получение результата деятельности отсрочено или что-то не получается;
- Выраженная эмоциональная нестабильность, неспособность к самоконтролю, большие колебания в проявлении эмоций, эйфория или полная апатия, неконтролируемые проявления агрессии, сильная раздражительность;
- Расторможенность низменных влечений. Игнорирование социальных норм, воровство. Неадекватное сексуальное поведение.
- Пренебрежение личной гигиеной, иногда обжорство.
- Появление параноидальных концепций, неестественной подозрительности. Зацикленность на одной отвлечённой идее, например, религиозной.
- Категоричные оценки чужого поведения; Очевидное изменение речи (гиперграфия, вязкость);
- Перемены в половых предпочтениях, иногда гиперсексуальность.
Хотя на начальных этапах болезни изменений памяти обычно не наблюдается, при прогрессировании заболевания могут появляться расстройства памяти, и это позволяет уже говорить о деменции.
Из-за большого количества повреждающих факторов, начиная от родовых травм и заканчивая радиацией, органические расстройства очень распространены.
Основными причинами появления расстройств считаются:
Черепно-мозговые травмы головы и травмы повторного характера, особенно повреждение височной или лобной доли;
- Инфекционные поражения мозга;
- Болезни мозга (множественный склероз, опухоль);
- Сосудистые заболевания (субарахноидальные гематомы);
- Детские церебральные параличи;
- Энцефалиты с последующими соматическими расстройствами (постэнцефалический паркинсонизм);
- Хронические отравления марганцем;
- Употребление психоактивных веществ (алкоголь, стимуляторы, стероиды, галлюциногены);
- Височная эпилепсия.
У больных более десяти лет страдающих эпилепсией, развивается органическое нарушение личности, предполагается, что есть связь между частотой припадков и степенью нарушения.
Невзирая на то, что органические расстройства личности изучаются с конца позапрошлого века, особенности формирования и развития симптомов и по сей день остаются невыясненными. Нет убедительных данных о влиянии биологических и социальных факторов на этот процесс. В качестве основного патогенетического звена рассматриваются поражения мозга экзогенного происхождения, приводящие к нарушению правильного соотношения процессов возбуждения и торможения в мозге. В последние годы наиболее верным считается интегративный подход к выявлению патогенеза психических расстройств. Этот подход предусматривает влияние следующих факторов: генетических, органических, социально-психологических. Однако существенного анализа по данному вопросу не осуществлялось. Изучению органических расстройств, причиной которых оказывается черепно-мозговая травма, всегда уделялось большое внимание, в то время как до сих пор малоизученными остаются нарушения, являющиеся следствием перенесённых нейроинфекций, сосудистых заболеваний, интоксикаций.
Лечение
Чтобы лечение расстройства было эффективным, оно обязательно должно быть комплексным. Необходимо сочетание психотерапевтического и медикаментозного воздействий, которые при умелом применении усиливают воздействие друг друга.
Лекарственная терапия предполагает использование нескольких типов препаратов:
- противотревожные
- антидепрессанты
- ноотропы
- гормоны, литий, антиконвульсанты.
Однако нередко препараты воздействуют лишь на симптомы заболевания и после отмены препарата болезнь снова прогрессирует.
Основной целью применения психотерапевтических методов является облегчение психологического состояния больного, помощь в преодолении депрессии, сексуальных проблем, навязчивых страхов, в усвоении новых моделей поведения. Помощь оказывается при наличии как психических, так и физических проблем, в виде беседы или ряда упражнений. Психотерапевтическое воздействие предполагает использование групповой, индивидуальной, семейной терапии, которая позволит больному выстраивать правильные взаимоотношения с членами семьи, а также обеспечит ему эмоциональную поддержку родственников. Кроме того, психотерапия позволит членам семьи усвоить правила поведения и общения с больным. Основное воздействие, если это возможно, должно быть направлено на органическую причину заболевания. И конечно, нужно стремиться к минимизации вредных воздействий (алкоголь). Чаще всего только больные с тяжёлым течением заболевания попадают в поле зрения психиатра, но помещение пациента в психиатрическую больницу требуется не всегда, только в случае, если он опасен для окружающих или для себя самого. Профилактика органических нарушений начинается с адекватного родовспоможения и реабилитации в постнатальном периоде. Огромное значение имеет правильное воспитание в школе и семье.
Что такое Органическое расстройство личности -
Считается, что органические расстройства личности развиваются у 5-10% больных эпилепсией с продолжительностью заболевания более 10 лет. Возможно, существует обратная корреляция между степенью нарастания расстройств и частотой припадков.
Что провоцирует / Причины Органического расстройства личности:
Причиной являются эпилепсия, тяжелые и повторные черепно-мозговые травмы, энцефалиты, детские церебральные параличи, к которым присоединяются соматические расстройства.
Симптомы Органического расстройства личности:
Шесть и более месяцев отмечаются характерологические изменения, которые либо выражаются в целом в заострении преморбидных черт личности, либо в возникновении торпидности, вязкости, брадифрении (глишроидия). В эмоциональном фоне - либо непродуктивная эйфория (мория), либо дисфории. Часто на поздних этапах - эмоциональная лабильность или апатия. Порог аффекта низкий, и незначительный стимул может вызвать вспышку агрессии. В целом утрачивается контроль над импульсами и побуждениями. Отсутствует прогноз собственного поведения по отношению к окружающим, характерны подозрительность, паранойяльность. Высказывания стереотипны, характерны плоские и однообразные шутки. Хотя на первых этапах расстройства памяти не характерны, они могут прогрессировать, и в этом случае следует говорить о деменции.
Клинический пример: Пациентка С., 36 лет, страдает параплектической формой детского церебрального паралича. Тем не менее окончила среднюю школу и техникум. Работала дома. Характер начал меняться после возникновения шесть лет назад редких эпилептических абсансов. Стала замечать, что к ней плохо относятся родители, недостаточно ее любят, лучшую еду оставляют себе. Иногда целый день оставалась агрессивной и беспричинно на всех злилась. Это состояние сменялось безразличием, также на протяжении нескольких дней, переставала за собой следить и бессмысленно смотрела в пространство. В другие периоды требовала соблюдения чистоты в ее комнате и заставляла мать убирать несколько раз в день. Забросила работу, совершенно не читала и развлекалась тем, что зло шутила по телефону над своим знакомым измененным голосом, распространяя нелепые слухи.
Диагностика Органического расстройства личности:
Основана на выявлении основного заболевания и типичных эмоциональных, когнитивных и характерологических изменений. В дополнение к анамнестическим данным или другим свидетельствам болезни, повреждению или дисфункции головного мозга, достоверный диагноз требует присутствия 2 или более черт:
- 1) значительное снижение способности справляться с целенаправленной деятельностью;
- 2) эмоциональная лабильность (от эйфории к дисфории), иногда апатия;
- 3) выражения потребностей и влечений возникают без учета последствий или социальных условностей (антисоциальная направленность);
- 4) подозрительность или параноидные идеи (обычно отвлеченного содержания);
- 5) изменение темпа речевой продукции, вязкость и гиперграфия;
- 6) изменение сексуального поведения.
Дифференциальная диагностика
Следует дифференцировать от деменций, при которых личные нарушения сочетаются чаще с нарушениями памяти, исключение составляет деменция при болезни Пика. Наиболее точно органические расстройства личности дифференцируются от деменций на основе нейропсихологического исследования, неврологических данных, КТ и ЭЭГ.
Лечение Органического расстройства личности:
Лечение основано на применении ноотропов (ноотропил, фенибут, глютаминовая кислота, энцефабол, аминалон) в сочетании с препаратами, способствующими контролю над импульсами: карбамазепин, литий (лития карбонат, контемнол, литинол), бета-блокаторы, малые дозы нейролептиков.
К каким докторам следует обращаться если у Вас Органическое расстройство личности:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Органического расстройства личности, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Euro lab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Euro lab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Euro lab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив - Клинические протоколы МЗ РК - 2007 (Приказ №764)
Общая информация
Краткое описание
Органические расстройства личности – это расстройства вследствие органического повреждения головного мозга, проявляющиеся личностными и поведенческими нарушениями.

Автоматизация клиники: быстро и недорого!
- Подключено 290 клиник из 4 стран
- 1 место - 800 руб / 4500 тг в мес.
- Регистратура + Касса - 15 800 руб / 79 000 тг в год

Автоматизация клиники быстро и недорого!
- С нами работают 290 клиник из 4 стран
- Подключение 1 рабочего места - 800 руб / 4500 тг в месяц
- Узнать больше о системе
Мне интересно! Свяжитесь со мной
Классификация
Факторы и группы риска
Диагностика
Инструментальные исследования: ЭЭГ, РЭГ, УЗДГ, рентген черепа, при необходимости - компьютерная томография и др. в целях верификации патоморфологического субстрата.
Показания для консультации специалистов: при наличии сопутствующих заболеваний.
- экспериментально-психологическое обследование (первичное) – диагностика нарушений психических процессов и психических свойств личности в целях распознавания и дифференциальной диагностики психических заболеваний.
Лабораторная диагностика
Дифференциальный диагноз

Посоветоваться с опытным специалистом, не выходя из дома!
Консультация по вопросам здоровья от 2500 тг / 430 руб
Интерпретация результатов анализов, исследований
Второе мнение относительно диагноза, лечения
Выбрать врача
Лечение
- окончание сроков принудительного лечения (по решению суда).
3. Индивидуальная (как правило, рациональная).
Медикаментозное лечение
Основная тактика лечения органических расстройств личности направлена в первую очередь на купирование психопатоподобного возбуждения; воздействие на эмоциональную и когнитивную сферы; улучшение качества жизни. Для этой цели необходимо применение комплекса препаратов: корректоры поведения с седативным действием и антидепрессанты, нормотимики, ноотропы, сосудистые препараты, общеукрепляющие и витаминные препараты.
Следует отметить, что подбор психотропных препаратов строго индивидуален, с учетом многообразия клинических проявлений и индивидуальной переносимости пациентом лекарственных веществ.
Перечень препаратов
- Хлорпромазин (амп.) 2,5%-2,0х3 р. в сутки, курсом 10 дней для купирования психомоторного возбуждения (максимальная разовая 150 мг, суточная 100 мг). Возможен последующий перевод на пероральный прием аминазина от 25-50 мг в сутки до достижения терапевтического эффекта (максимальная разовая доза 300 мг, суточная 1500 мг) для упорядочения поведения, с учетом общего антипсихотического воздействия (возможно введение в/в капельного на физиологическом растворе). Препарат следует вводить под контролем артериального давления, при снижении АД назначают кофеин или кордиамин.
- Левомепромазин. При возбуждении начинают с парентерального введения 0,025-0,075 г (1-3 мл 2,5% раствора), при необходимости увеличивают суточную дозу до 0,2-0,25 г в сутки (иногда до 0,35-0,5 г) при в/м введении, и до 0,75-0,1 г при введении в вену. По мере терапевтического эффекта парентеральное введение постепенно заменяют на пероральное. Внутрь назначают по 0,05-0,1 г (до 0,3-0,4 г) в сутки. Курсовое лечение начинают с суточной дозы 0,36 г внутрь и до терапевтического эффекта. К концу стационарного лечения дозу постепенно уменьшают и назначают для поддерживающей терапии 0,025-0,1 г в сутки – перорально с начальной дозы 25 мг, с последующим повышением до оптимального терапевтического эффекта (максимальная разовая доза до 100 мг). Оказывает общее антипсихотическое действие, имеет выраженный седативный эффект, способствует устранению психомоторного возбуждения, тревоги (возможно введение в/в капельного на физиологическом растворе). Препарат следует вводить под контролем артериального давления, при снижении АД назначают кофеин или кордиамин.
- Клозапин назначают внутрь после еды, 2-3 раза в день. Начальная доза 25 мг 2-3 раза в сутки, с последующим повышением до оптимального терапевтического эффекта в среднем 200-400 мг в сутки (максимально до 600 мг). Оказывает общее антипсихотическое действие, выраженный седативный эффект, не вызывает общего сильного угнетения, как аминазин и другие алифатические фенотиазины.
- Флуоксетин. Назначают при адинамических депрессиях, начиная с 20 мг утром с повышением дозы до 60 мг. В отличие от амитриптина и мелипрамина не вызывает затруднения при мочеиспускании, не оказывает кардиотоксического действия, удобен в применении, применяется 1 раз в сутки.
- Милнаципран – капсулы 50 мг 2 раза в сутки, при отсутствии терапевтического эффекта, возможно повышение дозы до 200 мг в сутки (100 мг 2 раза) (рекомендуемые терапевтические дозы 50-150 мг в сутки). Оказывает сбалансированное действие на депрессивные состояния различной степени тяжести, минимизация побочных эффектов, возможность назначения у пациента с сопутствующими соматическими заболеваниями.
- Вальпроевая кислота 300 мг до 1200 мг в качестве нормотимика.
- Рисперидон – оральный раствор 30 мл (1 мл - 1 мг), начальная доза 2 мг в сутки, средняя терапевтическая доза 4-6 мг (не всегда требует назначений, дополнительного применения корректоров). Воздействие на волевую и когнитивную сферы, а также сопутствующие аффективные расстройства. Благодаря сбалансированному дофамино-серотонинергическому антагонизму, позволяет достичь глубокой ресоциализации пациентов, удлинению сроков ремиссии, сокращает количество обострений и сроки стационарного лечения. Влияет на улучшение качества жизни и способствует лучшей социальной адаптации.
- Тиоридазин до 100 мг в сутки. Уменьшает раздражительность, агрессивность, обладает мягким эффектом, не вызывает сонливости, вялости, заторможенности. Назначают после еды внутрь, начальная доза составляет от 10 до 40 мг в сутки, с постепенным повышением дозы до 100-150 мг в сутки.
- Диазепам до 40-60 мг в сутки, чаще при возбуждении и при бессоннице. Начальная доза от 10 мг в/м до 60 мг в сутки.
- Пирацетам по 15,0 в/в на физрастворе 200,0 и до 1600 мг в сутки в капсулах. Назначают для активизации интегративных механизмов мозга, повышения резистентности головного мозга к повреждающим, особенно гипоксическим воздействиям, при ослаблении интеллектуально-мнестической сферы .
Читайте также:

