После операции по удалению туберкуломы положена пенсия
Опубликовано: 29.04.2024
Войти через uID
Около 20% больных туберкулезом органов дыхания нуждаются в хирургическом лечении. Основанием для хирургического вмешательства являются: во-первых, обширные зоны туберкулезного разрушения легочной, ткани с развитием вторичных параспецифических изменений, когда величина дефекта становится несовместимой с естественными возможностями его ликвидации путем рубцевания (все случаи кавернозного поражения); во-вторых, участки омертвевшей легочной ткани, содержащие инфекционное начало, которые вследствие значительных размеров или особенностей тканевой реакции неспособны к рассасыванию и полному замещению рубцовой тканью (туберкулезные крупноочаговые, остаточные казеозно-некротические изменения).
Торакопластика по поводу туберкулеза легких или эмпиемы плевры
В настоящее время на торакопластику приходится около 15% оперативных вмешательств по поводу туберкулеза органов дыхания.
Показания:
1. Распространенное, обычно двустороннее очаговое поражение легких в связи с гематогенным характером процесса или обильной бронхогенной диссеминацией при наличии каверны в одном легком;
2. Одностороннее кавернозное и очаговое поражение легкого, требующее значительных объемов резекции (пневмонэктомии), при ограниченных резервах системы дыхания и кровообращения, не допускающих ее выполнения;
3. Эмпиема плевры.
МСЭ больных, перенесших торакопластику по поводу туберкулеза легких или эпмиемы плевры, проводится с учетом общих принципов, касающихся больных после оперативных вмешательств. Особое значение имеют степень эффективности операции, нарушения функций организма, особенности их динамики в послеоперационном периоде. Больные, перенесшие эффективную торакопластику по поводу туберкулеза легких или эмпиемы плевры, признаются нетрудоспособными в обычных производственных условиях в течение первого года (инвалидами II группы) в связи с ограничением способности к трудовой деятельности II степени, передвижению и самообслуживанию I-IIстепени. В течение второго года с момента операции в большинстве случаев происходит адаптация организма к новым условиям, закрепляются достигнутые результаты, и больные признаются инвалидами III группы на основании снижения способности к трудовой деятельности I степени, самообслуживанию и передвижению 0-Iстепени. В дальнейшем при благоприятном течении процесса больные, как правило, признаются трудоспособными в непротивопоказанных условиях и видах трудовой деятельности.
При неэффективной торакопластике оценка ограничений жизнедеятельности больных преимущественно будет зависеть от течения специфического процесса и осложнений, возникающих после операции, а также социальных факторов. Как правило, в связи с неэффективностью лечения туберкулезный процесс прогрессирует, приводит к ограничению способности больных к трудовой деятельности II степени, самообслуживанию, передвижению II степени, что служит основанием для определения II группы инвалидности. В тех случаях, когда вследствие стойких значительно выраженных нарушений функций (ДН III ст., СН III ст.) возникает ограничение способности к самообслуживанию, передвижению III степени, больным устанавливается I группа инвалидности.
Больным после торакопластики противопоказана работа в профессиях, требующих значительного физического напряжения, связанных с длительной ходьбой, речевой нагрузкой, вынужденным положением тела, в условиях запыленности, загазованности, повышенной влажности, гиперинсоляции и т.п.
Резекционные виды вмешательства
Резекции легких составляют 80% всех видов хирургических операций (эффективность — 90%).
При оценке ограничений жизнедеятельности больных, перенесших операцию, необходимо учитывать: тяжесть, длительность и форму туберкулезного процесса до операции; обширность оперативного вмешательства (пневмонэктомия, экономные резекции) и его давность; возраст больного; полноценность химиотерапии в до- и послеоперационном периоде; наличие МБТ до операции; степень активности процесса непосредственно перед операцией; состояние функции дыхания и кровообращения в послеоперационном периоде.
Медико-биологические факторы анализируются с учетом социальных факторов (образование, профессиональные навыки, условия труда, трудовая направленность и др.).
Пневмонэктомия.
В течение первого года после операции больные, как правило, признаются инвалидами II группы в связи с замедленной адаптацией организма после операции, выраженными нарушениями функции дыхания и кровообращения, неясностью клинического прогноза, необходимостью длительной химиотерапии в стационарных и санаторных условиях, что приводит к ограничению способности к трудовой деятельности II степени, передвижению, самообслуживанию I-II степени. При значительно выраженной дыхательной и сердечной недостаточности или других тяжелых осложнениях больные неспособны к самообслуживанию, передвижению, находятся в полной зависимости от других лиц, в связи с чем нуждаются в постоянном уходе и признаются инвалидами I группы. Через 1-2 года многие больные признаются инвалидами III группы в тех случаях, когда наступает стабилизация туберкулезного процесса, улучшаются показатели функции системы дыхания и кровообращения, что обусловливает ограничение способности к трудовой деятельности I степени, передвижению, самообслуживанию 0-I степени.
Лобэктомия.
Больные после успешной лобэктомии обычно признаются временно нетрудоспособными и спустя 6-8 месяцев после операции могут приступить к работе в непротивопоказанных видах и условиях труда.
Сегментарные резекции.
Больные после эффективной сегментэктомии через 5-6 месяцев признаются трудоспособными в доступных видах и условиях труда.
Плеврэктомия (декортикация) по поводу эмпиемы плевры.
Эффективность плеврэктомии составляет 80-85%, при этом отдаленные результаты операции лучше, чем ближайшие. Функция внешнего дыхания в ближайшем послеоперационном периоде ухудшается, однако через 2-11 месяцев ее показатели обычно приближаются или превышают дооперационный уровень. В соответствии с изложенным, больные, не являвшиеся до успешной плеврэктомии инвалидами, признаются временно нетрудоспособными на период адаптации организма, а затем их трудоспособность в непротивопоказанных видах и условиях труда может быть восстановлена.
Основным показанием для открытого лечения туберкулеза легких являются большие и гигантские каверны на фоне двусторонней очаговой диссеминации. В подобных случаях операция не представляет большой опасности, в то время как благоприятный исход резекции и торакопластики сомнителен. Наряду с этим предпочтение кавернотомии перед другими вмешательствами отдается у больных с дыхательной недостаточностью, обусловленной эмфиземой легких. Абсолютным показанием для открытого лечения являются большие и гигантские каверны с упорным деструктивным эндобронхитом крупных бронхов и бронхогенным обсеменением противоположного легкого или осложненные профузным легочным кровотечением.
Ограничение жизнедеятельности больных туберкулезом легких, перенесших кавернотомию, будет зависеть главным образом от исходного патологического процесса в легких, особенностей течения послеоперационного периода, степени нарушения функции дыхания и кровообращения и требований, предъявляемых организму в процессе конкретной трудовой деятельности. В течение первого года после операции больные, как правило, признаются инвалидами II группы, в связи с ограничением способности к трудовой деятельности II степени, передвижению, самообслуживанию I-II степени.
Профилактика инвалидности.
1. Исключение факторов риска развития и прогрессирования туберкулеза.
2. Своевременное выявление туберкулеза и проведение адекватного лечения на всех уровнях диспансерного наблюдения за больными.
3. Осуществление правильной ориентации и рационального трудоустройства больных с учетом противопоказаний.
4. Создание в обществе для больных туберкулезом благоприятного психологического климата, способствующего успешному исходу лечения и возможности возвращения в социальную среду.
5. Обоснованное и своевременное направление больного на МСЭ и реализация намеченных реабилитационных мероприятий.
Клинические особенности и многообразие течения туберкулеза, возможность обострений и рецидивов обусловливают необходимость дифференцированной диспансеризации больных в противотуберкулезных учреждениях и разработки индивидуальной программы реабилитационных мероприятий.
Медицинский аспект реабилитации предусматривает проведение адекватного лечения в том числе, хирургического, при активации туберкулеза; закрепление результатов лечения в санаторных условиях в период стабилизации процесса; осуществление в показанных случаях химиопрофилактики, преимущественно в осенне-весенний период, когда риск обострения туберкулеза увеличивается.
К медицинской реабилитации относят меры общей профилактики туберкулеза легких: соблюдение режима питания, повышение общей реактивности организма путем закаливания, массажа, дыхательной гимнастики, витаминотерапии; борьбу с курением, алкоголизмом, улучшение условий и культуры быта.
Профессиональная реабилитация больных должна быть основана на комплексной оценке медицинских, социальных, психологических факторов и учитывать профессиональные навыки, общеобразовательную подготовку, личные наклонности, отношение к труду. При длительной стабилизации специфического процесса в легких и отсутствии серьезных осложнений больным доступен физический труд I ст. тяжести или умственный труд I, II ст. напряжения в благоприятных санитарно-гигиенических условиях. К числу работ и профессий, которые могут быть рекомендованы в зависимости от состояния больного, относятся слесарные и станочные, швейного производства (швея-мотористка, швея-ручница, механизированный пошив и ремонт одежды), обслуживания (ремонт бытовой техники, радио- и телеоборудования, часовых механизмов, обуви, галантерейных изделий); административно-хозяйственные, административно-технические, счетно-канцелярские (инженеры, техники, технологи, конторские служащие, машинистки, чертежницы, делопроизводители, контролеры, лаборанты, кладовщицы, товароведы, кассиры, счетоводы, бухгалтеры, плановики, экономисты и др.); различные виды ручного труда (вязание, плетение, картонажные и переплетные работы, сборка и фасовка мелких изделий и др.). Инвалидам II группы с учетом характера патологии может быть рекомендован труд в специально созданных условиях (на дому, на предприятиях и в спеццехах для больных туберкулезом).
Повышение уровня профессиональной и социальной реабилитации больных туберкулезом органов дыхания может быть достигнуто путем создания специальных производственных и коммунально-бытовых предприятий для их трудоустройства, где созданы условия для различных форм трудовой занятости, включая труд с неполным рабочим днем, надомные виды труда, а также профессионального обучения и рационального трудоустройства лиц молодого возраста.
КРИТЕРИИ ИНВАЛИДНОСТИ ПРИ ТУБЕРКУЛЕЗЕ ЛЕГКИХ У ВЗРОСЛЫХ В 2020 ГОДУ
Инвалидность не устанавливается в случае, если у больного имеются:
Незначительные нарушения функции дыхательной системы при эффективном окончании основного курса лечения, в периоде потери активности (рубцевание, обызвествление) без признаков бактериовыделения (МБТ-), без остаточных явлений.
Отсутствие ДН или наличие ДН 1 степени.
Инвалидность 3-й группы устанавливается в случае, если у больного имеются:
Умеренные нарушения функции дыхательной системы при отсутствии положительной клинико-рентгенологической динамики на фоне химиотерапии; при сохранении бактериовыделения (МБТ+) в периоде потери активности; и/или при наличии остаточных изменений после излеченного туберкулеза органов дыхания (локальный пневмофиброз, фиброзно-очаговые изменения) с ДН II степени, преходящей или постоянной легочной гипертензией (ХСН 0 или ХСН 1 стадии).
Наличие МБТ+ 6 и более месяцев.
Инвалидность 2-й группы устанавливается в случае, если у больного имеются:
Выраженные нарушения функции дыхательной системы при неэффективности химиотерапии; при сохранении бактериовыделения (МБТ+) в периоде потери активности; и/или при наличии остаточных изменений после излеченного туберкулеза (пневмосклероз, цирроз, бронхоэктазы).
Наличие ДН II, III степени и ХСН IIA стадии.
Инвалидность 1-й группы устанавливается в случае, если у больного имеются:
Значительно выраженные нарушения функций организма вследствие наличия тяжелых полиорганных осложнений (амилоидоз, декоменсированное хроническое легочное сердце, полисерозиты, кахексия и так далее).
Наличие ДН III степени и ХСН IIБ или III стадии.
КРИТЕРИИ ИНВАЛИДНОСТИ ПРИ ТУБЕРКУЛЕЗЕ ЛЕГКИХ У ДЕТЕЙ В 2020 ГОДУ
Инвалидность не устанавливается в случае, если у ребенка имеются:
незначительные нарушения функции дыхательной системы при эффективном окончании основного курса лечения, в периоде потери активности (рубцевание, обызвествление) без признаков бактериовыделения (МБТ-), без остаточных изменений и осложнений.
Отсутствие дыхательной недостаточности или ДН I степени.
Категория "ребенок-инвалид" устанавливается в случае, если у больного имеются:
- умеренные нарушения функции дыхательной системы при отсутствии положительной клинико-рентгенологической динамики на фоне химиотерапии; при сохранении бактериовыделения (МБТ+) в периоде потери активности; и/или при наличии остаточных изменений после излеченного туберкулеза органов дыхания (локальный пневмофиброз, фиброзно-очаговые изменения). С ДН II степени, преходящей или постоянной легочной гипертензией (ХСН 0 или ХСН 1 стадии).
Наличие МБТ+ 6 и более месяцев;
- выраженные нарушения функции дыхательной системы при неэффективности химиотерапии; при сохранении бактериовыделения (МБТ+) в периоде потери активности; и/или при наличии остаточных изменений после излеченного туберкулеза (пневмосклероз, цирроз, бронхоэктазы) и осложнений.
Наличие ДН II, III степени и ХСН IIА стадии;
- значительно выраженные нарушения функций организма вследствие наличия полиорганных осложнений (амилоидоз, полисерозиты, кахексия и так далее).
Наличие ДН III степени и ХСН IIБ или III стадии.
Получить официальное заключение о наличии (или отсутствии) оснований для установления инвалидности больной может только по результатам своего освидетельствования в бюро МСЭ соответствующего региона.
Порядок оформления документов для прохождения МСЭ (включая и алгоритм действий при отказе лечащих врачей направлять больного на МСЭ) достаточно подробно расписан в этом разделе форума: Оформление инвалидности простым языком.
Содержание- Как пациента готовят к операции по поводу рака легкого?
- Разновидности операций по удалению злокачественных опухолей легких
- Видео-ассистированная торакоскопическая хирургия
- Возможно ли хирургическое лечение при злокачественных опухолях легких с метастазами?
- Возможные осложнения операции
- Реабилитационный период
Операции при злокачественных опухолях легких — сложные хирургические вмешательства, которые сопровождаются риском серьезных осложнений и требуют длительного восстановительного периода. Их могут выполнять только торакальные , имеющие соответствующий опыт, в клиниках, где есть операционные, оборудованные соответствующим образом. Существуют малоинвазивные техники, которые позволяют снизить риски и сократить восстановительный период.

В клинике Медицина 24/7 для этого есть все необходимое. В наших операционных установлена современная аппаратура экспертного класса от ведущих мировых производителей. У нас работают ведущие врачи, которые могут правильно оценить состояние пациента, определить оптимальный объем хирургического вмешательства, правильно подготовить к нему больного. Они выполняют операции любой степени сложности, в том числе малоинвазивные, торакоскопические.
Радикальные операции являются основным методом лечения при ранних стадиях немелкоклеточного рака легкого (НМРЛ) — это наиболее распространенная форма заболевания, на нее приходится 85% случаев. При мелкоклеточном раке легкого (МРЛ), на который приходятся оставшиеся 15%, показания к хирургическому вмешательству намного более ограничены. Такие злокачественные опухоли на момент установления диагноза обычно уже успевают сильно распространиться в организме и являются неоперабельными. Мелкие единичные новообразования, которые можно удалить, встречаются менее чем у одного из 20 пациентов.
Как пациента готовят к операции по поводу рака легкого?
Перед хирургическим вмешательством больной проходит всестороннее обследование, которое помогает оценить размер, локализацию, количество опухолевых очагов, стадию заболевания, выявить очаги в регионарных лимфатических узлах и отдаленные метастазы. Это помогает разобраться, возможна ли радикальная операция в данном случае, и какой вариант хирургического вмешательства оптимален. Применяют такие методы диагностики, как компьютерная томография, томография, , цитологическое исследование мокроты, биопсия ткани легкого. Могут быть назначены эндоскопические исследования: бронхоскопия, эзофагоскопия (исследование пищевода), эндоУЗИ. Чтобы оценить состояние внутригрудных лимфатических узлов, выполняют медиастиноскопию. Торакоскопия позволяет провести биопсию, оценить состояние плевры.
Также в предоперационное обследование входят:
- Функциональные легочные тесты. Они помогают оценить дыхательную функцию, выяснить, сможет ли ее обеспечить оставшаяся легочная ткань.
- Оценка состояния системы и других внутренних органов.
- Стандартное предоперационное обследование, которое включает общий и биохимический анализы крови, общий анализ мочи, исследование свертываемости, группы крови, , тесты на инфекции (ВИЧ, сифилис, вирусные гепатиты).
Хирург должен выяснить, какими сопутствующими заболеваниями страдает пациент, какие лекарственные препараты он постоянно принимает, есть ли у него аллергические реакции на лекарства.
Предварительно врач объясняет пациенту, какой вид операции планируется, с какой целью, каковы возможные риски, какие могут быть осложнения, последствия. Получив от доктора всю необходимую информацию, пациент или его законный представитель должен подписать информированное письменное согласие.
- прорастание злокачественной опухоли в соседние органы, в результате чего ее невозможно удалить полностью;
- злокачественная опухоль в пределах легкого, которая неоперабельная размеров, особенностей локализации;
- множественные метастазы;
- выраженная дыхательная, недостаточность;
- тяжелые поражения внутренних органов.
Разновидности операций по удалению злокачественных опухолей легких
Все хирургические вмешательства при злокачественных опухолях легких выполняются под общей анестезией. Объем операций бывает разным, в зависимости от размера, локализации злокачественного новообразования, функционального состояния легких. Обычно хирурги стремятся выполнить вмешательство в максимально возможном объеме, так как за счет этого удается с максимальной вероятностью удалить всю опухолевую ткань и добиться минимального риска рецидива.
- Лобэктомия — предпочтительное и наиболее распространенное хирургическое вмешательство при раке легкого. Во время него удаляют долю органа. Анатомически правое легкое состоит из трех долей, левое — из двух долей, разделенных бороздами.
- Пневмонэктомия (пульмонэктомия) — удаление всего легкого. Такое вмешательство может быть показано при центральном раке легкого.
- Сегментэктомия — удаление сегмента легкого. Эту операцию также называют клиновидной резекцией, во время нее удаляют часть доли. Таким хирургическим вмешательствам отдают предпочтение, когда нужно максимально сохранить легочную ткань, если есть риск того, что она не сможет полноценно справляться со своей функцией после удаления целой доли.
- Рукавная лобэктомия является альтернативой пневмонэктомии, когда злокачественная опухоль находится в главном или долевом бронхе. Хирург пересекает бронх выше и ниже пораженного участка и удаляет его. Затем соединяют оставшиеся концы.
Во время всех этих операций, помимо легочной ткани, удаляют близлежащие лимфатические узлы, так как в них тоже могут находиться раковые клетки.
торакоскопическая хирургия
Классически хирургические вмешательства на легких выполняются через разрез. Такие операции называются торакотомией. Причем, разрез нужен очень длинный — примерно 20 см. Он начинается на груди, проходит вдоль ребра и заканчивается на спине, возле лопатки. Естественно, такие вмешательства весьма травматичны, сопровождаются высокими рисками осложнений. Восстановительный период после них весьма длительный.
В настоящее время с помощью VATS чаще всего выполняют лобэктомию при периферическом немелкоклеточном раке легкого I стадии (опухоль не более 4 см в диаметре). Преимущества торакоскопической хирургии по сравнению с торакотомией:
- меньшая травматичность;
- более короткий восстановительный период — в среднем короче на 2 дня;
- менее выраженные боли в послеоперационном периоде, они быстрее проходят, пациенту требуется меньше обезболивающих препаратов;
- более короткие сроки пребывания в стационаре.
VATS — сложные операции, которые умеют выполнять далеко не все хирурги. В клинике Медицина 24/7 успешно применяется торакоскопическая хирургия, у нас работают врачи, которые в совершенстве владеют этой методикой.
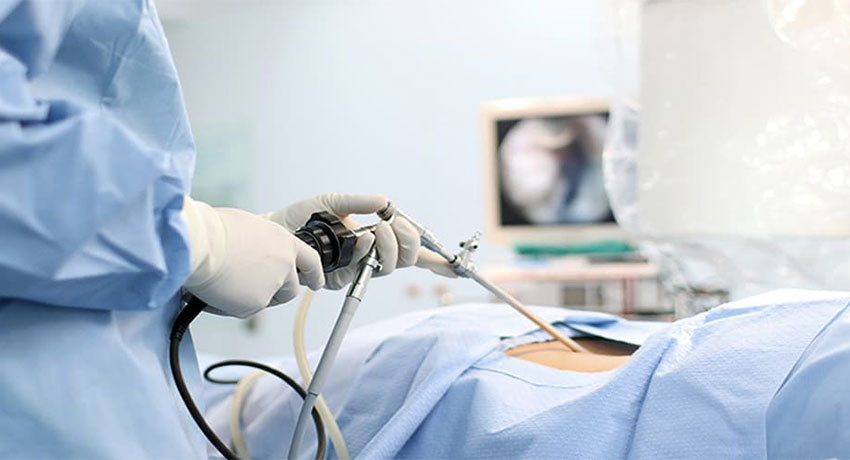
Возможно ли хирургическое лечение при злокачественных опухолях легких с метастазами?
Если при раке легкого обнаружены метастазы, то, скорее всего, в организме их уже много, и их невозможно полностью удалить хирургически. У таких пациентов выполнить радикальную операцию невозможно.
Единственным исключением является ситуация, когда имеется единичный метастаз в головном мозге, и его можно удалить хирургическим способом, не повреждая важных мозговых структур. Такие случаи, к сожалению, являются редкостью.
Оставьте свой номер телефона
Возможные осложнения операции
Операция по удалению опухоли легкого — серьезное хирургическое вмешательство, сопряженное с определенными рисками. Поэтому противопоказанием к нему может стать не только неоперабельная злокачественная опухоль, рак с метастазами, но и тяжелые сопутствующие заболевания, общее плохое состояние пациента.
Возможные осложнения во время и после хирургических вмешательств по поводу рака легкого: реакции на препараты для анестезии, инфекции, пневмония, сильное кровотечение, образование тромбов, тромбоэмболии. В редких случаях пациенты погибают во время операции.
Реабилитационный период
После операции в грудной клетке пациента остается дренажная трубка для отхождения жидкости и воздуха. Один ее конец находится снаружи и соединен со специальной емкостью. Спустя некоторое время ее удаляют. В послеоперационном периоде беспокоят боли — их снимают с помощью обычных обезболивающих препаратов. После торакотомии пациент обычно находится в стационаре 5–7 дней. После VATS сроки госпитализации меньше.
Со временем пациент возвращается к привычной жизни, даже если у него было полностью удалено легкое. Многие люди после пневмонэктомии даже могут заниматься спортом. В реабилитационном периоде назначают лечебную физкультуру, массаж, дыхательную гимнастику.
После удаления опухоли легкого зачастую проводят адъювантное лечение: химиотерапию, лучевую терапию. После завершения лечения необходимы регулярные контрольные осмотры врача, обследования. Это помогает своевременно выявить рецидив.
Хуже восстанавливаются люди, которые страдают сопутствующими заболеваниями легких: эмфиземой, хроническим бронхитом, ХОБЛ. После удаления части легочной ткани они не могут переносить высокие физические нагрузки, их беспокоит одышка.
В клинике Медицина 24/7 есть всё необходимое, чтобы провести комплексное обследование и лечение при злокачественных опухолях легких. Даже если диагностирован рак на поздней стадии — пациенту зачастую всё еще можно помочь. Существуют современные эффективные препараты, которые помогают существенно повысить выживаемость, длительно держать болезнь под контролем. Мы применяем все доступные возможности современной мировой медицины. У нас работают высококвалифицированные торакальные хирурги, которые выполняют вмешательства на грудной клетке любой степени сложности.
Материал подготовлен врачом-онкологом, торако-абдоминальным хирургом, заведующим отделением хирургии клиники «Медицина 24/7» Коротаевым Александром Валерьевичем.
Анализ диспансерного наблюдения показал, что 41,6% из числа больных, состоявших до операции в первой группе диспансерного учета в результате проведенного комплексного лечения переведены в неактивную группу, а 28,5% сняты с учета. Клиническое излечение туберкулеза легких констатировано у 84,5% оперированных. Анализ функционального состояния оперированных показал, что излечение процесса с хорошим функциональным исходом наблюдалось у 49,6%, с удовлетворительным— у 22,1%, сомнительным — у 12,8%.
Изучение трудового и социального положения 910 больных показало, что до заболевания туберкулезом 87,7% были заняты общественно-полезной трудовой деятельностью, 6,7% — учились, 5,1% — выполняли домашний труд, 0,5%—пенсионеры. Физическим трудом занималось 59,9%, интеллектуальным—6,9%, административным — 15,4%, счетно-канцелярским— 5,3% человек.
В результате заболевания туберкулезом 65,9% больных утратили трудоспособность, временно утратили трудоспособность 24,9% наблюдавшихся больных, III группа инвалидности была установлена у 9,8%, II—у 56,5%, I — У 5,4%; общая трудоспособность оказалась сниженной у 3,2% учащихся, домохозяек, пенсионеров.
У 20,9% больных замедленная регрессия процесса или отсутствие ее способствовали установлению ВТЭКом инвалидности уже на первом году болезни, у 51 % — в более поздние сроки. Среди пациентов, занятых ранее физическим трудом, 47,9% стали инвалидами уже на протяжении первых 2 лет заболевания, среди работников счетно-канцелярского труда— 28,9%, административно-хозяйственного — 23,9%, интеллектуального—8,5 %.
Следует также отметить, что в течение одного года III группа инвалидности имелась у 5,6%, II — у 5% и I — у 0,5%; в течение двух лет III группа была у 4,3%, II — У 15,5% и I — у 2%; в течение большего числа лет II группа продлевалась 36% и 1-3%.
Анализируя причинность инвалидности (с учетом самого туберкулеза), пришли к выводу, что наиболее частой причиной (26%) инвалидности являлось позднее выявление и распространенность поражения легких (24%); реже — неправильное лечение (21%), особенности течения заболевания (16%) и сопутствующие болезни (13%).
Следует отметить, что по данным ВТЭК трудоспособность больного до операции при неподдающихся терапевтическому лечению формах туберкулеза легких в основном определялась характером, распространенностью туберкулезного процесса и выраженностью интоксикации, а после операции — показателями функции сердечно-сосудистой и дыхательной систем, адаптационными возможностями организма, остаточными специфическими изменениями в легких, профессией оперированного.
В трудоустройстве после операции нуждалось 54% оперированных. Для этого использовались различные методы индивидуального трудоустройства: создание благоприятных условий труда без снижения квалификации или с минимальным снижением ее (21%), перевод на более легкую работу с доплатой до прежнего заработка (сроком до 2 мес.) и без доплаты (13,3%), сокращение рабочего дня (2,7%), освобождение от ночных смен и длительных командировок (4%), периквалификация (10,2%), использование остаточной трудоспособности инвалидов (2,8%).
Если подходить к оценке качества профессионально-социальной реабилитации, то оказалось, что из 550 анализируемых 53,29% удалось достичь возврата >к прежней трудовой деятельности в полном объеме, у 29,4% — к измененной. Причем уже к концу первого года после операции трудилось 12,4% оперцроваяных, к концу второго — еще 18,6%, к концу третьего — еще 21,8% и всего к моменту наблюдения —53,3% из числа нуждавшихся в трудоустройстве.
Медицинская, трудовая и социально-экономическая реабилитация после резекций легких наступила у 95,8% оперированных. Среди оперированных по поводу распространенных деструктивных форм туберкулеза легких трудоспособность восстановлена у 63,1%, при ограниченном процессе—у 84,3%. Более высокая трудоспособность достигнута среди вновь выявленных—88,1 %, а среди давно страдающих—у 62,8%.
Профессиональная трудоспособность восстановлена у 83,7% рабочих, с изменением профессии у 16,3%; у 73,1% колхозников, с изменением профессии у 26,9%; У 87,3% служащих, с изменением профессии у 12,7%.
Современные технологии хирургии, доступные пациентам в Хирургическом центре МИБС, позволяют закрыть постоянную колостому и восстановить непрерывность толстой кишки, чтобы навсегда отказаться от калоприемника и связанных с таким вариантом опорожнения кишечника неудобствами.
Значительная часть пациентов с постоянными колостомами проходила хирургическое лечение десять и более лет назад. Тогда технологии надежного соединения частей толстого кишечника после удаления какого-либо фрагмента в результате травмы, острого состояния или онкологического заболевания (рак кишечника или доброкачественная ворсинчатая опухоль) не были достаточно развиты и колостомия была единственной возможностью обеспечить приемлемое качество жизни. Таким образом, постоянная колостома выполнялась даже в тех случаях, когда сфинктер прямой кишки не был поврежден прорастанием опухоли (единственное однозначное показание для постоянной колостомы)
Но сегодня, благодаря развитию высокотехнологичных хирургических технологий, появилась уникальная возможность реабилитации пациентов с колостомами, заключающаяся в малотравматичной операции по пластике (реконструкции) кишечника и закрытию колостомы.
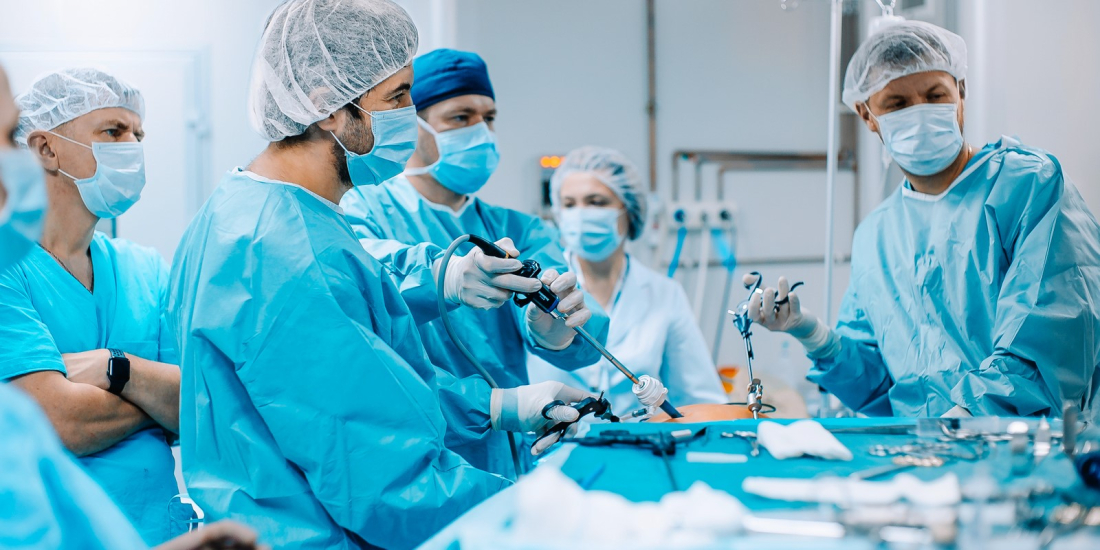
Хирурги клиники МИБС во время выполнения лапароскопической операции
В основе успешного восстановления естественной функции кишечника по выведению продуктов жизнедеятельности лежит развитие трех основных направлений современной хирургии:
- надежное соединение частей кишечника - наложение анастомозов с применением современных сшивающих устройств;
- “щадящий” доступ в брюшную полость без проведения полостных операций - трансанальная эндоскопическая и лапароскопическая хирургия;
- быстрая реабилитация пациентов - хирургия быстрого восстановления (fast-track surgery)
К первому из них относится эволюция технологий аппаратного анастомоза - подготовки и соединения частей кишечника с помощью автоматических сшивающих аппаратов, надежно фиксирующих ткани по всей окружности с помощью титановых скрепок. Такие соединения после полного заживления не требуют каких-либо манипуляций по извлечению соединительных элементов, специальных режимов питания или физических нагрузок. Именно аппаратный анастомоз на оборудовании ведущих мировых производителей - основа технологии закрытия постоянной колостомы в клинике МИБС.
Реконструктивная колопластика (закрытие стомы) предусматривает сочетание эндоскопического (через естественное анатомическое отверстие, в данном случае трансанально) и лапароскопического (выполняется через небольшие проколы брюшной стенки - без разрезов и шрамов).
Это сочетание позволяет выполнить пластику колостомы с минимальным вмешательством в организм, что дает шанс отказаться от постоянной колостомы при противопоказаниях к полостной операции. Это особенно важно для возрастных и страдающих хроническими заболеваниями пациентов с колостомами.
Вмешательства любого профиля в клинике МИБС выполняются по стандартам хирургии быстрого восстановления (fast-track surgery). Минимальная инвазивность хирургии, оптимальная анестезия, ранняя подвижность и “запуск” системы пищеварения - все это снижает количество противопоказаний, делая современную хирургию доступным для еще большего количества пациентов.
Как проходит операция по закрытию колостомы?
Восстановление непрерывности толстой кишки и закрытие дефекта брюшной стенки проводится во время одной операции, повторные вмешательства или хирургические манипуляции не требуются.
Основные этапы вмешательства:
- отделение рабочей части кишки от места выведения стомы и размещение в ней верхнего элемента аппарата для наложения анастомоза (соединения кишки);
- выделение нижней части кишечника (ведущей к сфинктеру) для достижения необходимой длины;
- размещение нижней части сшивающего аппарата в прямой кишке;
- соединение двух частей аппарата с последующим одномоментным соединением двух частей кишки титановыми скобами, не вступающими во взаимодействие с организмом и не требующим извлечения;
- проверка целостности анастомоза (места “сшивания” двух частей кишечника);
- закрытие отверстия стомы с использованием сетчатого эндопротеза для защиты от грыжи;
- пластика косметического дефекта для минимизации шрама на месте расположения стомы и точек лапароскопического доступа.
Все действия выполняются без разрезов, под визуальным контролем посредством видеоэндоскопа, помещаемого в брюшную полость и полость малого таза через небольшие проколы брюшной стенки.
Послеоперационный период, реабилитация и контроль
Важно понимать, что место соединения кишечника способно выдержать полноценную нагрузку от прохождения каловых масс уже сразу после окончания операции по наложению анастомоза. Тем не менее, пациент после операции по закрытию колостомы находится в стационаре на протяжении 5-7 дней.
За это время под контролем квалифицированных врачей начинается раннее восстановление. К нему относится как подвижность, так и запуск процесса нормального пищеварения. На 2-3 день пациент возвращается к полноценной жизни без калоприемника - оправляясь естественным образом.
Уже первые сутки после операции разрешается питье, на вторые сутки пациент получает общий стол с незначительными ограничениями (до выписки сохраняется режим дробного питания, в 5-6 небольших порций).
Единственным ограничением после выписки является запрет на поднятие тяжестей: от двух месяцев до полугода, в зависимости от конституции, возраста, состояния мышц, размера дефекта после стомы и др. Причем это связано не с надежностью анастомоза (полное заживление наступает в период до трех месяцев после операции), а с профилактикой возможных грыж в месте расположения колостомы.
Специального контроля после выписки не требуется - разовый осмотр амбулаторно через 7-10 дней после выписки из стационара.
Ограничения для пластики (закрытия) постоянной колостомы
Операция по закрытию стомы не несет серьезной нагрузки на организм. Поэтому процент противопоказаний из-за общего состояния пациента - невелик. Основным препятствием для пластики кишечника является удаленный ранее сфинктер, в результате чего организм лишился естественного “клапана”, управляющего выходом каловых масс.
Также, во время первичной консультации проводится осмотр пациента на предмет сохранений функции управления сфинктером - из-за давности постоянной колостомы мышцы сфинктера могут утратить свою способность “запирания”.
Закрытие колостомы: психология
Научно-технический прогресс в медицине доказывает: для большинства пациентов наличие колостомы не должно являться пожизненным состоянием. Ликвидация колостомы - важный элемент психо-социальной адаптации пациентов, независимо от их возраста. Обратитесь в Клинику МИБС сейчас, чтобы узнать больше о возможности восстановления непрерывности толстой кишки после операции типа Гартмана в конкретном клиническом случае.
Для ускорения рассмотрения передайте необходимую информацию через форму обратной связи:
Какие мнения будут у уважаемых коллег?


- https://radiomed.ru/sites/default/files/styles/case_slider_image/public/user/12/22.t.snyat_s_ucheta.jpg?itok=QstFni49
- https://radiomed.ru/sites/default/files/styles/case_slider_image/public/user/12/23.t.snyat_s_ucheta.jpg?itok=MUAo_8SB
- https://radiomed.ru/sites/default/files/styles/case_slider_image/public/user/12/24.t.snyat_s_ucheta.jpg?itok=YQdifCu1
- https://radiomed.ru/sites/default/files/styles/case_slider_image/public/user/12/25.t.snyat_s_ucheta.jpg?itok=gUOsAUqG
- https://radiomed.ru/sites/default/files/styles/case_slider_image/public/user/12/26.t.snyat_s_ucheta.jpg?itok=MKiyOMQL
- https://radiomed.ru/sites/default/files/styles/case_slider_image/public/user/12/27.t.snyat_s_ucheta.jpg?itok=rHJF0Eq0
- https://radiomed.ru/sites/default/files/styles/case_slider_image/public/user/12/28.t.snyat_s_ucheta.jpg?itok=JvoiskfP
- https://radiomed.ru/sites/default/files/styles/case_slider_image/public/user/12/29.t.snyat_s_ucheta.jpg?itok=STpLZTza
![]()
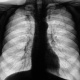
Снят и снят. Будет рецидив так будет. По мне-справа туберкулёма (3Б ГДУ).
![]()
Снят и снят. Будет рецидив так будет. По мне-справа туберкулёма (3Б ГДУ).
А что, если это "туберкулома". так насколько "благонадёжна" она?
![]()
Неблагонадёжна. Да они все опасны.
![]()
А. чем же "неблагонадёжность" обусловлена?
![]()
А. чем же "неблагонадёжность" обусловлена?
Дырки видны.Похоже на распад.
![]()
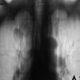
И видится со стороны дренирующего бронха.
![]()
Клиницисты нередко считают, что туберкулёма представляет собой бомбу замедленного действия (time bombe), которая рано или поздно должна взорваться и стать источником распространения микобактерий туберкулёза в организме.
![]()
Снят с учёта. Какие мнения будут у уважаемых коллег?
![]()
И видится со стороны дренирующего бронха.
И это характерно для туберкуломы?
![]()
Клиницисты нередко считают, что туберкулёма представляет собой бомбу замедленного действия (time bombe), которая рано или поздно должна взорваться и стать источником распространения микобактерий туберкулёза в организме.
Да, бытует такое мнение среди фтизиатров.
![]()
И с Вами НЕЛЬЗЯ НЕ СОГЛАСИТЬСЯ.
![]()
Просьба, уточнить, с какого учёта снят? У фтизиатра?
![]()
И видится со стороны дренирующего бронха.
И это характерно для туберкуломы?
![]()
И видится со стороны дренирующего бронха.
И это характерно для туберкуломы?
А если бы просветление было бы с противоположной стороны, тогда о чём бы подумать надо?
![]()
И видится со стороны дренирующего бронха.
И это характерно для туберкуломы?
А если бы просветление было бы с противоположной стороны, тогда о чём бы подумать надо?
О чем угодно, в меньшей степени о туберкуломе и периферическом( центральный).
Читайте также:


